11-14 Hafta (İlk Trimester) Perinatal Muayene
ERKEN ANOMALİ TARAMASI
9. Hafta
İlk trimesterin bu haftalarında embriyo 23-31 mm’ye ulaşır ve embriyo hareketleri izlenir. Gövde büyük bir kafaya sahip olan eliptik bir yapıya dönüşmüştür. Abdominal duvar belirgindir, ağız görülebilir, profilden görüntü alınabilir. Ekstremiteler uzamıştır. Eller ve ayaklar birbirlerine çok yakındır ve temas halindedirler. Ayak tabanları sagital planda birbirine bakarlar. Lateral ventriküller belirgindir, içlerini dolduran koroid pleksuslar ise en iyi olarak 9 hafta 4 günde parasagital planda görüntülenebilirler. Hemisferler ile eş zamanlı olarak çok hızlı büyürler ve ventrikülün tamamını doldururlar. Korteks düzgün ve hipoekojendir. Diensefalon boşluğu daralırken, mezensefalon hala geniştir. Rombensefalonun lateral genişliği artar ve burayı iki ayrı parça halindeki serebellum hemisferleri doldururlar. Dokuzuncu haftada kalp hızı artar ve dakikada 175’e ulaşır. Sekizinci hafta ortalarından 10. hafta ortalarına kadar tüm embriyolar fizyolojik barsak herniasyonu gösterirler (Resim-6). Bu da en iyi olarak 9. haftada geniş hiperekojen bir kitle olarak görülür. Herniasyonun çapı genelde 6.3 mm’den daha fazla değildir. Dokuzuncu haftanın sonuna kadar embriyoların % 75’inde mide görülebilir. Henüz yutma işlemi başlamadığından, görülen hipoekojen alan midenin fizyolojik sekresyonudur. Aşırı dilatasyon, özofagus ve barsak atrezilerini düşündürür.
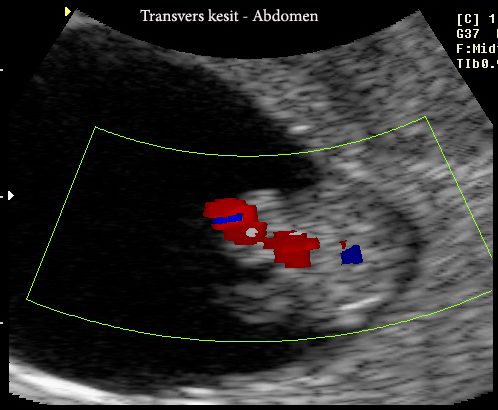
Resim-6
İçerik (Alt Başlıklar)
⭕ Gebeliğin İlk Trimesterinde Fetal Anomaliler
⭕ Merkezi Sinir Sistemi Anomalileri
⭕ Gastrointestinal Sistem ve Abdominal Duvar Defektleri
⭕ Malformasyonlar ve Erken Ultrasonografi
⭕ Kromozom Anomalileri ve Erken Ultrasonografi
⭕ Nukal Test ve Kromozom Anomalileri
⭕ Artmış Nukal Kalınlık ve Non-Kromozomal Anomaliler
10-11. Hafta
Postembriyoner dönemin başlangıcındaki bu haftalarda embriyo 34-42 mm (10 hafta) ve 43-54 mm (11 hafta) ye ulaşır. Ön kafa çıkıntılı, oksiput düzdür. Gövde uzamıştır. Eller ve ayaklar ayırt edilir. Ayaklar normal pozisyonlarına gelmiştir. Lateral ventriküller hilal tarzında olup kafa boşluğunun ön tarafını doldururlar ve diensefalik boşluğu da gizlerler (Resim-7 ve 8). Diensefalon hemisferler arasında yer alırken, mezensefalon kafa boşluğunun ortalarına doğru yer değiştirir (Resim-9). Üçüncü ventrikül önce genişler sonra gittikçe daralır. Serebellar hemisferler orta hatta bulunurlar. On hafta 3 günden sonra 4. ventrikül içinde serebellum ile yakın komşuluktaki koroid pleksus görüntülenebilir. Onbirinci haftada oksiputta kemikleşme başlar, bunu vertebralar takip eder (Resim-9). Kalpte 10. haftada hareketli kapakçıklar, interventriküler septum ve damar çıkışları görüntülenir. Kalp atım hızı 11. hafta sonunda dakikada 165’e iner. Bu haftalarda fizyolojik herniasyon geriler ve 11 hafta 5 günden sonra görülmez (Resim 10). Aortanın önünde iki çizgi halinde özofagus görülebilir. Bütün embriyolarda mide 11. haftadan itibaren görülmelidir (Resim-11).
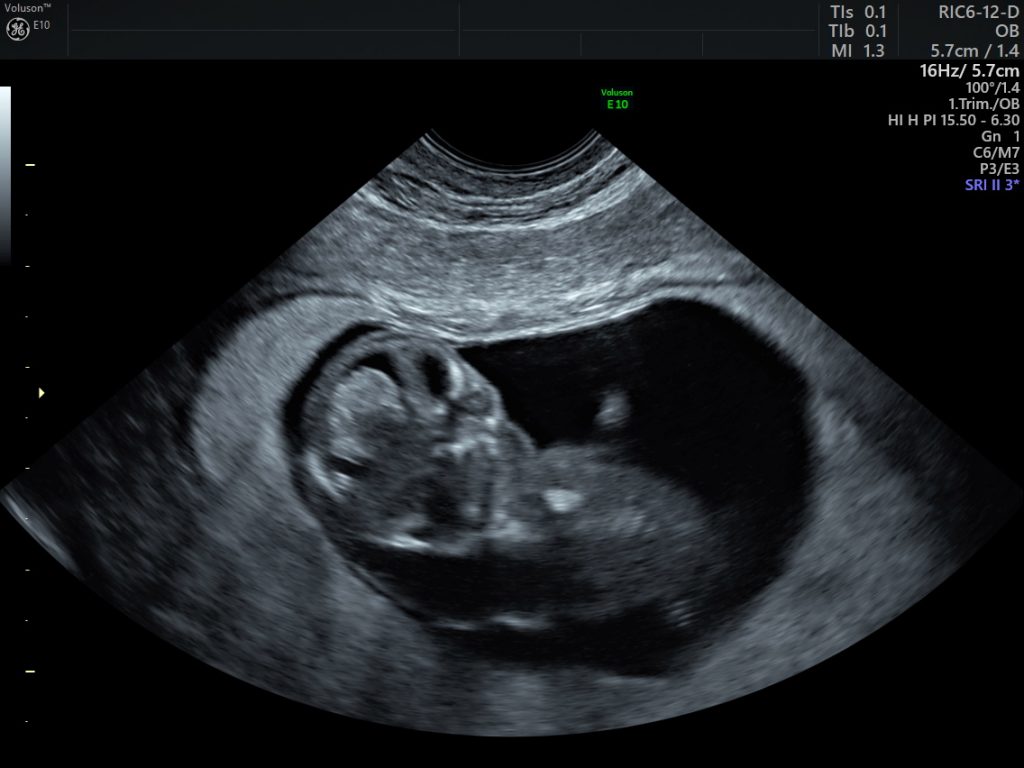
Resim-7: Nukal-Ense
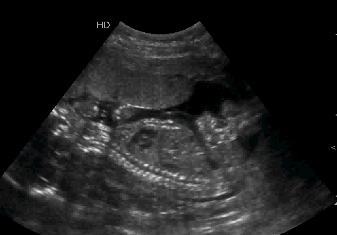
Resim-8: Orta hat kesitinde fetal vücut görüntüsü.
Resim-9: Erken omurga görüntüsü (orta hat kesiti).
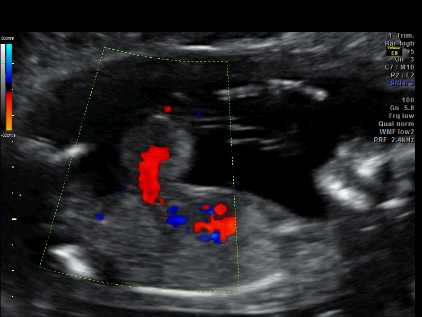
Resim-10: Omfalosel
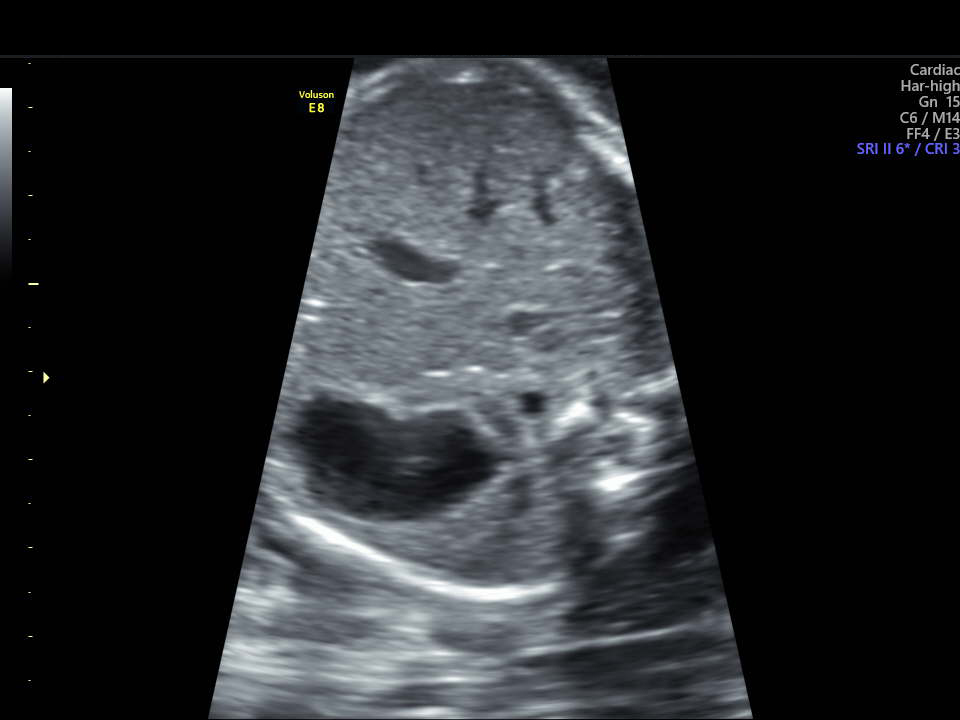
Resim-11: Konveksel kesit ve mide gözlenmesi.
GEBELİĞİN İLK TRİMESTERİNDE FETAL ANOMALİLER
Down sendromu fenotipik özelliklerinin ultrasonografi ile ortaya konulması gayretleri yıllardan beri sürmektedir. Bu nedenle fetal ultrasonografi esnasında fetal anatominin belirlenmesi ve varsa anomalilerin erkenden ortaya konulması klinik tercih olarak uygulamaya girmiştir. Bu muayene esnasında; intrauterin bir gebeliğin tesbit edilmesi, erkenden gebelik yaşının doğrulanması, erken missed abortus tanısı, çoğul gebeliklerde koryonik yapılanmanın ortaya konulması, varsa ciddi fetal anomalilerin erken dönemde tanınması ve nukal kalınlık ölçümü ile kromozom anomali taraması yapılması imkan dahiline girmektedir.
Gebeliğin 10-14. haftalarında bazı ağır fetal anomalilerin tanısı mümkün olabilmektedir. Anensefali, Ensefalosel, Hidrosefali, Holoprozen-sefali, Meckel-Gruber Sendromu, İniensefali, Spina Bifida, Major kalp anomalileri, Omfalosel, Gastroşisiz, Diafragmatik Herni, Renal agenezi, İnfantil polikistik böbrek, Hidronefroz, Megasistis, İskelet sistemi anomalileri, Kaudal Regresyon Sendromu ve diğer bazı anomali sendromlarının tanısı konulabilmektedir.
Birinci trimester ultrasonografi ile yapısal anomalilerin tanısında % 50-60 sensitivite bildirilmiş, bu yönteme 2. trimester tarama da eklendiğinde sensitivite % 80’e çıkarılmıştır.
KALP ANOMALİLERİ
En sık rastlanan konjenital anomali olup doğumdaki sıklık yaklaşık ‰ 3-4′dür. Bunların yarısı letal ya da cerrahi gerektiren major anomalilerdir. Ultrasonorafik muayenede kalbin 4-odacık görüntüsü bir tarama testi olarak kullanılabilir. Ancak bu yöntemle major kalp anomalilerinin ancak % 25-60′ı tanınabilmektedir. Gebeliğin 13. haftasında transvaginal olarak % 100 olguda bu görüntü ortaya konulabilmiştir. Bronshtein ve ark. 13. haftada Fallot tetraloji tanısı bildirmiştir. Achiron ve ark ise, 10-12 haftalarda major kalp anomalili 8 olgu (ektopia kordis, geniş sağ atrium, atrioventriküler septal defekt) bildirmişlerdir. Konjenital kalp hastalıklarının taranmasında 1. trimester ultrasonografi, aynı 2. trimester sonografi gibi sınırlı sonuçlar vermektedir.
Gebeliğin 10-14 haftalarında nukal test ile tesbit edilen ve kromozom anomalili 112 olguda (60 olgu trisomi-21, 29 olgu trisomi-18, 17 olgu trisomi-13 ve 6 olgu XO) yapılan bir çalışmada, nukal kalınlık ile kalp anomalilerin varlığı irdelenmiştir. Diğer bir çalışmada, artmış nukal kalınlığı olan, ancak kromozomu normal olan olgular incelenmiştir.
Bu olgularda, kalp anomalisi tanısı 2. trimester ultrasonografi, otopsi muayenesi ya da doğumda gerekli muayene yöntemleri ile konulmuştur. Nukal kalınlık ile olan ilişkisine bakıldığında; 3.5 mm’nin altında nukal kalınlığı olanlarda major kalp anomalisi ‰ 5 iken nukal kalınlığı 5.5 mm ya da daha fazla olanlarda ‰ 23,3′dür. Bu bulgular nukal kalınlık testinin, major kalp anomalileri için iyi bir tarama testi olabileceğini ortaya koymaktadır. Bu nedenle, artmış nukal kalınlığı bulunan ancak normal kromozomlu olgular, 20-24. gebelik haftasında fetal ekografi için ilgili Perinatoloji Uzmanına gönderilmelidir.
MERKEZİ SİNİR SİSTEMİ ANOMALİLERİ
Akraninin bir sonucu olan eksensefali ilerleyen gebelik haftaları ile birlikte anensefali ile sonuçlanır. Kalvaryum ve serebral hemisferlerin yokluğu, gebeliğin 2. ya da 3. trimesterinde anensefali tanısının esasını teşkil etmektedir. Kalvaryum 10. gebelik haftasından sonra kemikleşir ve ultrasonografi ile 11. haftadan sonra hiperekojen olarak gözlenir (Resim-12). Kalvaryum yokluğunda bu hiperekojen alan görülemez, ancak hemisferler normal olarak görülür. Bu durum akraniyi (eksensefali) gösterir (Resim-13). Düzensiz kontur nedeni ile bu durumdan ilk olarak 8. gebelik haftasında şüphe edilebilir. Bu bulgulara dikkat edilirse gebeliğin 12-14. haftalarında anensefali tanısı rahatlıkla konulabilir.
Resim-12: Kraniumun gözlenmesi.
Resim-13: Akrania görünümü.
Gebeliğin 11. haftasında, düzensiz sınırlı kafa yapısı, kistik oluşumlar ve birlikte mikrosefali ile ensefalosel tanısı konulabilmektedir. Ensefalosel, Meckel-Gruber sendromunun da bir bulgusudur ve posterior fossadan oksiput yolu ile protrüzyona uğrayan dokular embriyoner dönemin son günlerinde gösterilebilir. Bu durumdan en erken 8 hafta 5. günde genişlemiş rombensefalonun belirlenmesi ile şüphelenilmiştir.
Erken tanısı zor olmakla birlikte (% 25), koroid pleksusların sallanması hidrosefaliyi düşündürür. Tek ventrikül (alobar), kısmi segmentasyon veya lobar tipleri vardır. Talamus füzyon halinde veya ayrı olabilir. Yüz anomalileri eşlik edebilir (tek orbita, damak yarığı…). Trisomi 13 düşünülmesi gereken tanıdır. Trisomi 13 saptanmış fetusların % 76’sında nukal kalınlık artmış bulunur, ayrıca % 24’ünde taşikardi mevcuttur. Hidrensefali de 12 gebelik haftasında tanınmıştır. Genişlemiş bir kafa, küçük hemisferler ve orta hat ekosu olmayan sıvı dolu kranyal bir boşluk görüntüsü vardır.
Dördüncü ventrikül ve serebellar vermisin tam veya kısmi defekti olan Dandy-Walker malformasyonunda, olayın serebellar hemisferlerin birleştiği membranöz alanda başladığı tahmin edilmektedir. Bu tip defekt en erken 11. gebelik haftasında gösterilmiştir. Kromozom anomalileri veya fetal infeksiyon ile birlikteliği söz konusudur.
Genellikle (% 75) oksipital bölgeden çıkan ensefalosel (beyin) veya meningosel (meninksler) kranyal kemikleşmenin başladığı 10. haftadan sonra tanınabilir. Kese yapısının yanı sıra kemikte defekt de gösterilebilir.
Bilindiği gibi, 6. gebelik haftasında normalde nöral kanal kapanır ve gebeliğin 10. haftasından itibaren vertebralar ultrasonografi ile normal olarak izlenirken üçlü ossifikasyon görüntüsü elde edilir. Hem transvers hem de koronal planda vertebranın üzerinin cilt ile örtülü olduğu gözlenebilir. Spina bifida varlığında; vertebralar üzeri cilt ile örtülü olarak gözlenemez, üçlü ossifikasyon görüntüsü saptanamaz, “V” şeklinde açıklık tesbit edilir, düz vertebra görüntüsü izlenemez (Resim-14). Açıklığın olduğu seviyede skolyotik ve kifotik görüntü saptanır (Resim-15). Ayrıca 12-14 gebelik haftalarında spina bifida olguların bazılarında “Muz” ve daha sonra “Limon” görüntüleri tesbit edilebilir. Özellikle geniş meningomiyelosel olgularında ilk bulgu olarak daha küçük rombensefalik boşluk ve spinayı oluşturacak dokularda paralelliğin bozulmasından şüphe edilebilir.
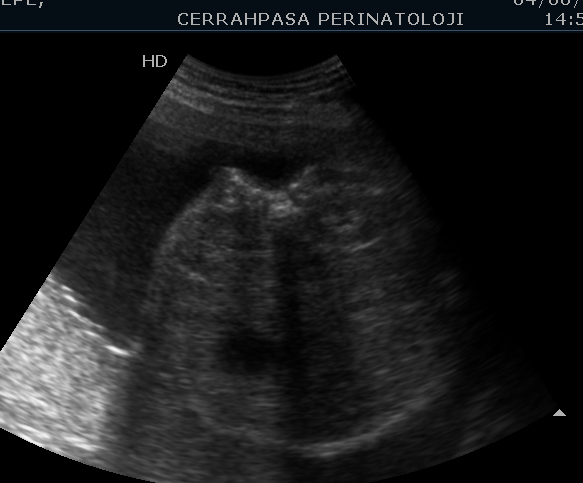
Resim-14: Transvers kesitte spina bifida görüntüsü.
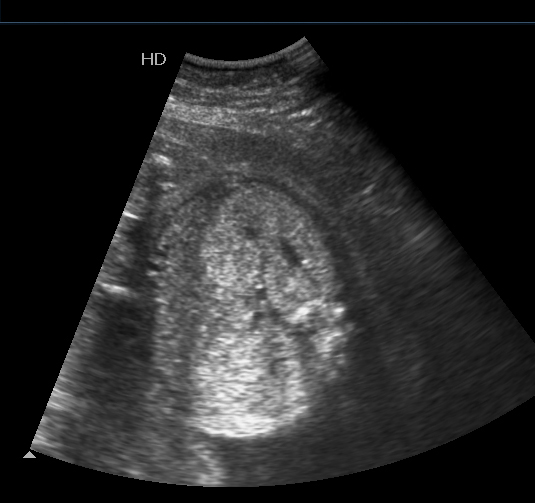
Resim-15: Sagittal kesitte spina bifida görüntüsü.
Resim-15: Sagittal kesitte spina bifida görüntüsü.
YÜZ ANOMALİLERİ
Embriyoner dönemin sonunda gözler, maksilla ve mandibula ayırt edilebilir. Holoprosensefali ile birlikte görülebilen probosis, siklopi ve ileri derece hipotelorism bu haftalarda kolaylıkla belirlenebilir.
DİYAFRAGMA HERNİSİ
Diyafragmanın gelişimi 9. haftada tamamlanır. Gelişim kusuru olduğunda, barsakların umbilikal kordondan batın içine geri döndüğü 10-12. haftada batın organları, defekt olan yerden toraks boşluğuna fıtıklaşır. Diyafragma hernilerinin yaklaşık yarısında kromozom anomalisi ya da diğer anomaliler eşlik eder. Neonatal dönemde akciğer hipoplazisi ve pulmoner hipertansiyon nedeni ile olguların % 50′si kaybedilir. Sebire ve ark’nın 78639 olguluk serisinde, diyafragma hernisi olgularının % 37′sinde nukal kalınlık patolojik bulunmuştur.
Nukal kalınlığın artmış bulunması, batın organlarının toraks içinde fıtıklaşması ile oluşan ciddi venöz dönüş zorluğu ile izah edilmektedir. Bu olgular kendi içlerinde değerlendirildiğinde, neonatal kayıpların % 83′ünde, yaşayanların ise % 22′sinde nukal kalınlığın artmış olduğu saptanmıştır. Halbuki geç gebelik dönemlerinde oluşan diyafragma hernilerinin prognozlarının iyi olduğu bilinmektedir. Erken gebelik ultrasonografisi ile saptanan artmış nukal testte diyafragma hernisi akılda tutulmalıdır.
GASTROİNTESTİNAL SİSTEM VE ABDOMİNAL DUVAR DEFEKTLERİ
Obstrüksiyonlar
Obstrüksiyonlar barsaklarda dilatasyona yol açabilirken, tümör veya kistler gebeliğin birinci trimesterinde pek görülmezler. Blaas ve Eik-Nes üçüz gebelikte bir fetusta 10. hafta 5 günde dilate mide (6 mm) saptamışlar, 12. haftadan sonra ise midenin hep boş olduğunu gözlemlemişlerdir. Doğumdan sonra fistülsüz özofagus atrezisi tanısı konulmuştur. Tsukerman ve ark gebeliğin 12-13. haftalarında özofagus atrezisi ile duodenal stenozun birlikte bulunduğu bir olguyu tarif etmişlerdir. Henüz yutmanın başlamadığı bu dönemde mevcut dilate yapıların mide sekresyonu ile dolu olduğunu ileri sürmüşlerdir.
Omfalosel
Daha önce bahsedildiği gibi, bütün embriyolar gebeliğin 8-10. haftalarında fizyolojik barsak herniasyonu gösterirler ve bu durum 10-12. hafta arasında hiperekojen görülen abdominal organların normal anatomik lokalizasyonlarına dönmeleri ile 11. hafta 5 günde sona erer. Bu fıtıklaşma 12. haftada hala devam ediyorsa omfalosel olarak adlandırılır (Resim-16). Omfalosel varlığında ilave anomaliler ve kromozom anomalileri (özellikle trisomi 18) araştırılmalıdır. Tanının yapıldığı hafta 12 ise kromozom anomali ihtimali % 50, gebelik haftası 20 ise % 30, doğumda ise % 15’tir. Görülme sıklığı, yine, gebelik haftasına göre değişmektedir.
Gebeliğin 12. haftasında sıklık 1/1000, 20. haftasında 1/3000 ve doğumda 1/3500 dir. Dolayısı ile erken dönem omfalosel tanısı bu açıdan önem kazanmaktadır. Birinci trimesterde saptanmış omfalosel olgularının % 57’sinde artmış nukal kalınlık saptanmış ve içinde karaciğer bulunan hiçbir olguda kromozom anomalisi görülmemiştir. Epigastrik omfalosel, diyafragma, perikard, sternum ve kalp defektlerinin birlikte bulunduğu Cantrell Pentalojisi 1. trimesterde tanımlanmıştır. Bu gibi durumlar gebeliğin 9. haftasından itibaren tanınabilirler.
Resim-16: Omfalosel görüntüsü.
Gastroşizis
Ortalama her 5000 doğumda 1 olguda, umbilikusun hemen sağından (paraumbilikal), tüm batın katlarını ilgilendiren küçük bir duvar defektinden barsakların amniyon içine serbestçe çıkması ve umbilikal kordonun normal yerinde saptanması ile karakterize bir anomalidir. Ek olarak bazı gastrointestinal anomaliler bulunabilir. Kromozom anomalisi olasılığı çok azdır.
Kompleks Duvar Defektleri
(Ekstremite-gövde-duvar kompleksi, Amniyon rüptür sekansı)
Kısa kordon ve duvar defekti ile birlikte, ekstremite, vertebra, yüz ve kranyum defektlerinin birarada bulunduğu, amniyona yapışıklık ve ekstraembriyoner sölomun persistansı ile karakterize geniş bir yelpazedir. Anormal amniyon boşluğu, kalbin toraks dışında, gövdenin alt bölümünün sölom içinde görünmesi ile 8-12 haftalarda tanınabilir. Bu fetusların % 71’inde nukal kalınlık artmış ancak kromozom analizi normal bulunmuştur.
Mesane Ekstrofisi
Birinci trimesterde tanısı bildirilmemekle birlikte, mesanenin 12. haftadan sonra görülmemesi şüphe uyandırabilir.
ÜRİNER SİSTEM ANOMALİLERİ
Gebeliğin erken dönemlerinde üriner sistem defektlerinin varlığına rağmen oligohidramniyos görülmez. Amniyon zarından difüzyon yolu ile gelen sıvı amniyon sıvısını yapar. Fetal idrar ancak 10. haftadan sonra bu sisteme katılır. Transvaginal ultrasonografi ile 11. haftada % 80 olguda ve 13. haftada % 92 olguda fetal mesanenin görüntülenmesi mümkündür (Resim-17). Braithwaite ise transabdominal ya da transvaginal ultrasonografi ile 12-13. haftalarda % 99 olguda fetal böbreklerin görüntülenmesinin mümkün olduğunu bildirmiştir (Resim-18 ve 19). Aynı şekilde: hidronefroz, piyelektazi ve renal agenezi de bu haftalarda tanınabilir. Buradan hareket edersek, üriner sisteme ait erken dönemde ortaya çıkan ciddi anomalilerin tanısı mümkün olabilmektedir. Dikkatli incelemelerde infantil polikistik böbrek ve multikistik böbrek tanısı konulabilir (Resim-20). Bilateral hiperekojenik böbreklerin gözlenmesi ve buna oligohidramniyosun eşlik etmesi, infantil polikistik böbrek tanısını koydurur. Multikistik displastik böbrekte ise, tabloya bilateral veya unilateral değişik boyutlarda kistik yapı içeren hiperekojen bir görüntü hakimdir. Bilateral olduğunda, mesanenin gözlenememesi ve oligohidramniyos eşlik edebilir. Gebeliğin 10-14 haftalarında tanının mümkün olabileceği bilinmelidir. Ancak negatif bulgu ileride bu anomalilerin görülmeyeceği anlamına gelmez.
Resim-17: Erken mid-sagittal görüntü ve mesane.
Resim-18: Fetal mesane görünümü.
Resim-19: Böbreklerin transvers kesitte görünümü.
Resim-20: İnfantil polikistik böbrek.
Otozomal ressesif geçişli Meckel-Gruber Sendromunda gözlenen polidaktili, bilateral polikistik böbrek ve ensefalosel yine 10-14 GH’da kolaylıkla saptanabilmektedir. Gebeliğin 12-14 haftalarında transabdominal ultrasonografi ile her üç parametrenin gözlenebilmesi mümkündür. Gebeliğin 10-14 haftalarında megasistis ayrıca önem kazanmaktadır (Resim-21 ve 22). Sebire ve ark, 300 olguluk serilerinde, 67 mm ve üzerinde CRL ölçümü olan tüm olgularda fetal mesaneyi gözlemişler ve en fazla 6 mm’lik ölçüm tesbit etmişlerdir. Ayrıca aynı çalışma grubunun saptadığı 16 megasistisin % 50′si spontan kaybolmuş, % 30′unda ileride obstrüktif üropati gelişmiş ve % 20′sinde ise kromozom anomalisi tesbit edilmiştir.
Resim-21: Megasistis.
Resim-22: Megasistis ve şant uygulaması.
İSKELET SİSTEMİ ANOMALİLERİ
Erken ultrasonografi ile 8. haftada ekstremite taslakları, 9-10. haftalarda uzun kemikler, 11. haftadan itibaren parmaklar izlenebilmektedir. Letal iskelet sistemi anomalilerin tanısı 2. trimesterde daha rahat yapılabilir, bununla beraber, 1. trimesterde tanısı bildirilen iskelet sistemi anomalileri de vardır. Tip 2 Akondrogenezis, Tanatoforik cücelik, Osteogenesis Imperfekta, Jeune’s sendromu, Roberts ve Jarcho-Levin sendromu, FADS (Fetal Akinesia Deformation Sequence), Artrogripozis gibi anomalilerin erken gebelikte tanısının mümkün olabildiği bildirilmiştir. Gövde ile ekstremiteler arasındaki uyumsuzluk, kısa ekstremiteler, ekstremitelerde hareketsizlik, kırıklar, kranyumda, vertebralarda ve ekstremitelerde mineralizasyon defekti, vertebralarda ve kostalarda sıralanma bozukluğu, yumru ayak, artmış nukal kalınlık ve ödem erken tanıda yol göstericidir. Ancak bazı defektlerin geç dönemlerde belirti vereceği de unutulmamalıdır.
Smith-Lemli-Opitz, Kaudal Regresyon, Hidrosefalus ve Amniyotik Band Sendromu gibi anomalilerin 10-14 gebelik haftalarında tanısının mümkün olabileceği çeşitli çalışmacılar tarafından bildirilmektedir.
MALFORMASYONLAR VE ERKEN ULTRASONOGRAFİ
Whitlow ve ark son yıllarda yapmış oldukları bir çalışmada fetusta yapısal anomalilerin % 59 oranında erken dönemde (11-14. hafta) ultrasonografi ile saptanabileceğini vurgulamışlardır. Gebeliğin ortalama 12 hafta 4. gününde inceledikleri gruplarında (n: 6634) % 1.4 yapısal veya kromozomal anomali bulmuşlardır. Saptadıkları anomalilerin % 46’sını kromozom anomalileri, % 54’ünü yapısal anomaliler oluşturmuştur.
KROMOZOM ANOMALİLERİ VE ERKEN ULTRASONOGRAFİ
Gebeliğin erken dönemlerinde kromozom anomalilerine şüphe çekebilecek sonografi bulguları birçok araştırıcının ilgisini çekmiş ve değişik çalışmalar yayınlanmıştır. Bu bölümde bunlarla ilişkili olabilecek olanları inceleyeceğiz.
Erken dönemlerde kısıtlı gelişim veya gelişme geriliği olarak adlandırabileceğimiz CRL kısalığının kromozom anomalileri için bir haberci olup olamayacağı, gebeliğin SAT’ne göre 64 ile 86. günleri arasında araştırılmış ve CRL değerleri 500 kontrol olgusu ile 25 kromozom anomalisi olgusunda karşılaştırılmıştır. CRL ölçümünün tripliodi dışındaki kromozom anomalileri için bir tarama testi olamayacağı, trisomi 18 ve trisomi 21’de gelişimdeki kısıtlanmanın ancak 12. gebelik haftasından sonra saptanabileceği belirtilmiştir. Daha az sayıdaki bir seride de beklenen CRL ölçümü ile bulunan CRL ölçümü, kromozomu normal olan ve olmayan abortuslarda karşılaştırılmış, CRL ölçümünün kromozom anomalisi için ayırt edici bir değeri olmadığı vurgulanmıştır. Nitekim erken dönemdeki abortuslarda yapılmış morfoloji çalışmaları da bu yönde bulgular vermiştir. Ancak Schemmer ve ark’nın son yıllarda yapmış olduğu daha geniş bir çalışmada 196 kromozom anomalisi incelenmiş ve özellikle trisomi 13, 18 ile triploidilerde, ortalama CRL ölçümünün normallerden daha düşük olduğu vurgulanmıştır. Yazarlar tek bir CRL ölçümünden ziyade büyüme hızının değerlendirilmesinin daha iyi bir gösterge olduğunu savunmuşlardır.
İtalya’da malformasyon ve genetik yönlerinden riskli 1331 olgu gebeliğin erken döneminde transvaginal ultrasonografi ile incelenmiş, bulunan yapısal anomalilerin kromozom anomalilerini erken tanımada etkili belirteçler olamayacağı sonucuna varılmıştır. Rosati ve ark’nın serebellar çap veya sisterna magna ölçümleri ile kromozom anomalisi arasındaki ilişkiyi inceledikleri çalışmalarında, erken dönem ultrasonografisinin tarama yönünden anlamlı sonuçlar vermediği ileri sürülmüştür.
1990’larda yapılmış çalışmalarda fetus kalp hızının tarama amaçlı incelemesi de kromozom anomalilerinin erken tanınmasında yararlı bulunmamıştır. Ancak Jauniaux ve ark’nın çalışmasında, kalp atım hızının trisomi 21 saptanan fetuslarda diğerlerine göre daha yüksek olduğu belirtilmiştir.
ÇOĞUL GEBELİKLER
Bilinmektedir ki; tekil gebeliklerde missed abortus oranı % 1.8 iken ikizlerde %.2.8, üçüzlerde %5.4′dür. Missed abortus olgularında, tüm monokoryonikler ve %20 bikoryonik ikizlerde her iki fetus ölü olarak tesbit edilmektedir. Yine abortus olan bikoryonik ikizlerin ise %17′sinde bir fetus ölü olarak tesbit edilmiştir. Gebelik haftaları esas alındığında; 12-24 GH’nda monokoryoniklerde abortus oranı %12.2 iken bikoryoniklerde %1.8′dir. Perinatal mortalite ise monokoryoniklerde %2.8 ve dikoryoniklerde %1.6′dır. Gelişme geriliği görülme sıklığı ise, monokoryoniklerde %21 iken, dikoryoniklerde %5.5′dir. Buradan da görüleceği üzere, monokoryonikler ile bikoryonikler arasında prognoz açısından belirgin fark vardır. Koryonisitenin ise en kolay ve doğru belirlenmesi ise 10-14.GH’da olmaktadır. Monokoryoniklerde ortak membranın plasentaya birleştiği yerde ultrasonografik tanımlama “T” belirtisi olarak verilmektedir (Resim-23). Halbuki dikoryoniklerde lambda “Λ” belirtisi olarak tanımlanmaktadır (Resim-24). Ortak membranın olduğu yerde, her iki plasentanın koryonik dokusu her iki membran arasında Λ şeklinde gözükür ve gebelik haftası ilerledikçe, 14. haftadan sonra basınç ile kaybolarak monokoryoniklerde olduğu gibi “T” şeklinde dönüşür.
Bu nedenle 10-14 GH’da dikoryoniklerde “Λ” belirtisi saptanacaktır. Bu bulgu ise koryonisite açısından kıymetli bir ultrasonografik parametre teşkil eder. Koryonisite, gerek gebelik prognozu ve ikizden ikize transfüzyon gerekse genetik danışma açısından önemlidir. Tekil gebelikte Down Sendrom riskinin 1/200 olduğu bir durumda, monozigotiklerde trizomi-21 riski aynı örnek için tek ya da her iki fetus için 1/200 iken, dizotiklerde tek fetus için 1/100 ve her iki fetus için 1/40.000′dir. Mevcut bu riske, nukal kalınlık ölçümü ile elde edilen olasılık neticesinde her bir fetus için ayrı trizomi-21 riski hesaplanabilmektedir. Bu da invazif test endikasyonu için tayin edici olmaktadır.
Resim-23: T-belirtisi-Monokoryonik ikiz gebelik.
Resim-24: Lambda belirtisi – Dikoryonik gebelik.
NUKAL TEST VE KROMOZOM ANOMALİLERİ
Down sendromu için çeşitli tarama yöntemleri geliştirilmiş olup, bunlardan ilki ileri anne yaşı olmuştur. İlk başlarda 37 daha sonraları 35 yaş üzerindeki gebeler Down sendromu için risk grubunu oluşturmuşlardır. Bu grup gebelere amniyosentez yapılarak Down sendrom tanısı amaçlanmıştır. Ancak bu grup gebeler, genelin sadece % 5′ini ve Down sendromlu doğan bebeklerin % 30′unu oluşturmaktadırlar. Geriye kalanlar ise 35 yaş altında gebeliklerden doğmaktadırlar. Bu gruptaki Down sendromlu bebeklerin erken gebelik dönemlerinde tanısının konulması için, maternal kanda 16-21. gebelik haftaları arasında bakılan AFP, UE3, HCG biyokimyasal parametreler “ÜÇLÜ TARAMA TESTİ” uygulamaya girmiştir. Bu test maternal yaş ile birlikte üçlü parametrenin değerlendirilmesi ile Down sendromu için risk grubu teşkil eden gebeliklerin belirlenmesi amaçlanmıştır. Üçlü Tarama Testi ile, Down sendromlu gebeliklerin ancak % 60’ı tanınabilmektedir. Bu nedenle diğer tarama yöntemleri araştırma konusunu oluşturmuşlardır. İlk trimester biyokimyasal parametreler içinde beta-HCG ve PAPP-A klinik uygulamada yerlerini artık almışlardır. Diğer taraftan 11-14. gebelik haftalarında yapılan ultrasonografik muayenede nukal kalınlık ölçümü sadece Down sendromunda değil, diğer kromozom anomalileri ve hatta non-kromozomal fetal anomalilerde etkin bir tarama testi olarak yerini almıştır. Maternal yaş ile birlikte gebeliğin 11-14. haftalarında nukal kalınlık ölçümünün birlikte değerlendirilmesi ile kromozomal anomalilerde % 5 invazif teste karşılık, % 80 etkinlikte olan nukal tarama testi, Nicolaides tarafından tanımlanmıştır. Nukal kalınlığa beta-hCG ve PAPP-A eklendiğinde etkinlik % 90′ın üzerine çıkmaktadır.
Nukal kalınlık ölçümü, 11-14. gebelik haftalarında transabdominal ultrasonografi ile rahatlıkla yapılabilmektedir. Ancak obez hastalarda bazen yeterli görüntü elde edilemeyebilir ve bu şartlarda transvaginal ultrasonografi uygulanabilir. Gebeliğin 11-14. haftalarında fetusun pozisyonu ve duruş şekli, transabdominal ultrasonografi ile tepe-makat (CRL) ve nukal kalınlık ölçümü için oldukça elverişlidir (Resim-25, 26 CRL ölçümü). Nukal ölçümde, aşağıdaki hususlara dikkat edildiğinde hem doğru hem de en kolay ve çabuk ölçüm yapılacaktır. Fetusun, ekranın en az ¾’ünü kapsayacak şekilde görüntülenmesi gereklidir. Plan olarak, tüm hat boyunca spinaların görülebildiği sagital plan alınmalıdır. Bu plan aynı zamanda CRL ölçümü için gerekli olan plandır. Bu özellik tüm sonografi uygulayıcıları tarafından kolaylıkla bilinmeli ve uygulanmalıdır. Diğer husus ise; fetal deri ile amniyotik membranın ayırt edilmesi, yani ayrı ayrı gözlenmesidir. Bu husus uygulanmadığı takdirde hatalı ölçümlere yol açacaktır. Spontan fetal hareketler beklenirse ya da gebenin öksürtülmesi veya batın duvarına uterus üzerinde parmak uçları ile hafifçe darbe uygulanması sureti ile fetusun hareketi sağlanırsa, fetal cilt ile amniyotik membranın birbirinden ayrıldığı gözlenebilir ve ayrı ayrı olarak görüntülenir. Genelde bu gebelik haftasında fetus amniyotik membran üzerinde hamakta yatar tarzda durur. Sagital planda ve fetal cilt ile amniyotik membranın ayrı ayrı olarak görüntülendiği şartlarda, hem CRL hem de nukal kalınlık ölçülür. Ölçülecek mesafe fetal cilt ile spinaların üzerini örten yumuşak doku arasıdır. Bu gebelik haftalarında her iki yapı da ince bir membran olarak gözükür. Ekojenitenin çok fazla oluşturulmaması ile membranlar daha iyi görünür duruma gelecektir. Bu şartlarda her iki membran üzerine işaretlenmenin yapılması ile ölçü elde edilir. Böylece elde edilen maksimum ölçüm esas alınır. Aynı anda nukal kalınlık, CRL ve amniyotik membranın üzerindeki işaretle resim çıkışı alınarak hasta dosyasında muhafaza edilmelidir. Son yıllarda üretilen ultrasonografi cihazlarının rezolüsyon düzeyi, net ve doğru görüntü elde edebilmek için yeterlidir. Ölçüm yapan uygulayıcılar arasında fark olup olmadığı tartışma konusu olmuştur. İki ölçüm arasında 0.54 mm, kişiler arasında ise 0.62 mm fark olduğu bulunmuştur. İşaretlemenin membranlar üzerinde ve dikkatle yerleştirilmesi, membranların ayrı ayrı göründüğü durumun esas alınması, sagital plana uyulması ve görüntünün ekranın en az ¾’ünü kaplaması hususlarına dikkat edildiği takdirde doğru ölçüm kaçınılmazdır. Muayene esnasında, peş peşe birkaç ölçüm ile doğrulama yapılması yerinde olacaktır. Bu şartlara haiz nukal kalınlık ölçümü, CRL ölçebilen her uygulayıcı tarafından rahatlıkla yapılabilir.
Resim-25-26: CRL ölçümü.
Gebelik haftası ile nukal kalınlık artan paralellik gösterir. Bu nedenle her gebelik haftasına göre nukal kalınlık normali değişecektir. Ancak kabaca bir rakam verilmek istenirse 2.5 mm ortalama normal kabul edilebilir sınırdır. Ancak böyle olsa da nukal ölçümü normal ya da patolojik olarak değerlendirmek doğru değildir ve tek başına bir anlam ifade etmemelidir. Çünkü nukal kalınlığın artması ile mevcut risk artar veya azalması ile risk düşer. Nukal kalınlık normalden ne kadar fazla sapma gösterirse, risk de o kadar artar. Her gebelik haftasına özgü olan normal nukal kalınlıktan ne kadar sapma varsa, o ölçüde değişen bir olasılık katsayısına tekabül eder. Bu katsayı mevcut risk ile çarpılarak yeni risk hesaplanır. Bu hesaplamalar için bir bilgisayar programı geliştirilmiştir. İngiltere’den Fetal Medicine Foundation ile Türk Perinatoloji Derneği ve Obstetrik ve Jinekoloji Ultrasonografi Derneği’nin ortaklaşa oluşturduğu erken fetal ultrasonografi kurslarına katılarak başarı ile tamamlayan ve akabinde ilgili merkezlerde pratik eğitimini tamamlayan ultrason kullanıcılarına, ilgili konudaki eğitimleri için sertifika ve klinik uygulamalarında kullanımı için bilgisayar programları sağlanarak yardımcı olunmaktadır. Belli aralıklarla bu kullanıcıların çalışmaları, her iki kuruluş tarafından desteklenmekte ve denetlenmektedir. Böylece uygulamadaki zorluklara yardımcı olunmakta ve son bilgi birikimleri ilave edilmektedir.
Çalışmalarını yayınlayan King’s College grubu, 1273 olguluk seride, trisomi-21 olgularının % 80′ninde nukal kalınlığı % 95 persentilin üzerinde buldular. Bunu takibeden çalışmalar ile benzer sonuçlar elde edildi. Çok merkezli 10-14 GH’da tarama programı olarak yapılan ve 20804 olguluk bir çalışmada; normal gebelerde gebelik yaşı ile nukal kalınlığın arttığı, kromozom anomalilerinde artmış nukal kalınlık saptandığı bildirilmiştir. Yine, olguların % 5′inde hesaplanan riskin 1/100 veya daha fazla olduğu ve bu olguların % 80′inin trisomi 21 ve % 77′sinin diğer kromozom anomalilerini oluşturduğu saptandı. Fetal Medicine Foundation organizasyonu ile değişik ülkelerden 27 merkezin oluşturduğu çok merkezli çalışma ile taranan gebe sayısı, Haziran 1997 itibarı ile 100.311′e ulaşmıştır. Bu çalışmada, 1/300 eşik değer alındığında trizomi 21 için etkinlik % 82 dolayındadır. Diğer kromozom anomalileri için ise, % 65 ile % 89 arasında değişmektedir.
Nukal testte kullanılan parametreler, anne yaşı, gebelik yaşı, trizomili bebek anamnezi, nukal kalınlık ve ultrasonografik fetal anomali bulgularıdır. Bilindiği gibi trisomili bebek anamnezi olan olgularda mevcut risk (Anne yaşı ve gebelik haftasına göre mevcut risk), % 0.75 ile toplanarak yeni risk hesaplanır. Nukal kalınlık ölçümü ile elde edilen katsayı, son risk ile çarpılarak yeni bir risk bulunur. Eğer ultrasonografik muayenede saptanan fetal anomalilerin her biri için ayrı katsayı mevcuttur ve eldeki son risk ile çarpılarak en son risk değeri bulunur. Bu yöntem, “Ardışık Tarama” olarak adlandırılır. Nukal tarama programına 11-14 haftada beta-hCG ve PAPP-A eklendiğinde trisomi 21 için etkinlik % 90′ın üzerine çıkmaktadır.
Ayrıca Perinatoloji Merkezlerinde uygulanan ve Doppler, nazal kemik, yüz açısı, kardiak muayene ve erken anatomi muayenesi ile daha duyarlı ve yüksek belirleyiciliğe sahip perinatal ultrason muayene de artık uygulamaya girmiştir. Nukal kalınlık ve biokimya ile hesaplanan Down Sendrom riskinin 1/1000’den küçük olduğu durumlarda, gebelerin çoğunluğu riski kabul edilebilir düşük oranda olduğuna kanaat getirmektedirler. Ancak 1/1000’den büyük risk saptanan olgularda invazif teste karar vermede sıkıntılar olmaktadır. Bu olgularda Perinatoloji Uzmanının yapacağı 11-14 hafta muayenesi bu durumu büyük ölçüde çözüme kavuşturmaktadır. Nitekim nukal kalınlık, nazal kemik, duktus venous, triküspid regürjitasyonu, yüz açısı, minor ya da major ultrason belirteç ve anomalilerin ortaya konulması ile ileri bir Perinatal Ultrason muayenesi burada çözüme katkıda bulunmaktadır.
ARTMIŞ NUKAL KALINLIK VE NON-KROMOZOMAL ANOMALİLER
Günümüzdeki nukal kalınlık anlayışının yerleşmesinden önceki dönemlerde yapılmış olan bir çalışmada, septasyonlu ve septasyonsuz kistik higromalar karşılaştırılmış ve şu sonuçlar elde edilmiştir. Taranmış olan 7582 fetusun 125’inde septasyonsuz, 25’inde septasyonlu kistik higroma saptanmış, septasyonsuz olanların % 98’i, septasyonlu olanların ise % 44’ü ileride kaybolmuştur. Septasyonlu grupta gerek yapısal, gerekse kromozom anomalileri daha fazla bulunmuştur.
Artmış nukal kalınlık saptanan ve kromozomu normal olarak saptanan 565 olgulu bir seride; kalp anomalileri, diyafragma hernisi, böbrek ve karın ön duvar anomalileri yaklaşık % 4 oranında bulunmuştur ve normal popülasyona göre yüksektir. Diğer taraftan artmış nukal kalınlık saptanan ve daha sonraki gebelik haftalarında nukal ödem olarak gözlenen olgularda; Stickler sendromu, Smith-Lemli-Opitz sendromu, Jarco Lavine sendromu, artrogriposis gibi nadir görülen genetik sendrom riskinin yüksek olduğu bildirilmiştir. Erken gebelikte 11-14 haftalarda saptanan anomaliler hakkında gerekli bilgiler yukarıdaki bölümlerde ele alınmıştı. Artmış nukal kalınlık ile perinatal ölümler ile fetal anomaliler nedeni ile yapılan tahliyeler esas alınmak üzere saptanan sürvi arasında ilişkiye bakıldığında; 3 mm nukal kalınlık saptanan olgularda sürvi % 97 iken, 5 mm üzerinde nukal kalınlık saptananlarda sürvi % 53 olarak bildirilmektedir. Sonuç olarak, maternal yaş ile 11-14 GH’da nukal testin, trisomi-21 için en etkin tarama testi olarak % 82 lik bir sensitivite ile yerini almaktadır. Çoğul gebelikler için uygulanabilir bir tarama testidir. Ayrıca % 65 ile % 82 arasında değişen sensitivite ile diğer kromozom anomalileri (Trisomi 18, 13, Turner, Triploidi ve seks kromozom anomalileri…) için de iyi bir tarama testi olduğu bildirilmektedir. Aynı şekilde genetik sendromların erken belirlenmesindeki yararı açıktır.
Erken gebelik ultrasonografisi konusunda yeterli bilgi birikiminin ve eğitimin sağlanması ile, rutin klinik uygulamaların önü açılmaktadır. İyi uygulama ile hem ultrasonografinin hassasiyeti artacak, hem de gereksiz invaziv girişim sayısı azaltılabilecektir.